قطع عضو یا آمپوتاسیون پای دیابتی
قطع عضو که به آن آمپوتاسیون نیز می گویند، در مواردی که افراد دیابتی دچار زخم در پا و یا سایر اندام ها می شوند یکی از راه های پیش رو برای درمان می باشد. مشکلات پا و دیابت تقریبا مترادف یکدیگر هستند. یکی از عوارض جدی دیابت ایجاد آسیب عصبی و اختلال در گردش خون می باشد، که مجموعه این مشکلات پاها را در برابر زخم های پوستی آسیب پذیر می کند و باعث ایجاد زخم پای دیابتی می شود که سرعت روند پیشرفت آن بسیار بالاست.
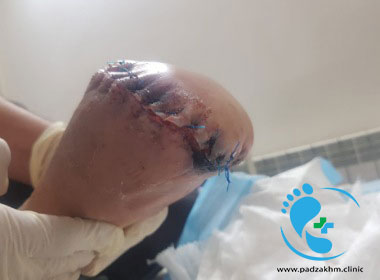
کارشناسان زخم مختلف برای درمان زخم پای دیابتی با چالش های بسیاری روبرو می شوند. متاسفانه حدود دو سوم از قطع عضو های اصلی در ایالات متحده روی بیماران دیابتی انجام می شود. این تعداد تنها با آموزش و درک بهتر بیمار و تیم مراقبت دهنده و همچنین با رفع باورهای غلط در مورد درمان مشکلات پای دیابتی خصوصاً عفونت کاهش پیدا می کند.
عفونت بر کنترل دیابت و دیابت کنترل نشده برعفونت تاثیر می گذارد؛ در این افراد عملکرد سیستم دفاعی میزبان شامل انواع اختلالات نوتروفیل ها از جمله کموتاکسی، فاگوسیتوز و عملکرد باکتری کش اختلال ایجاد می شود. یک چالش مهم در ارتباط با علائم و نشانه های سیستمیک یک عفونت و فرآیند سپتیک آن وجود دارد، و آن این است که این علائم سیستمیک معمولاً دیر ایجاد می شوند و تنها علامت قابل اعتماد یک عفونت جدی تهدید کننده اندام در این افراد، هایپرگلایسمی غیر قابل توضیح و کنترل نشده است. بنابراین پیشگیری از ایجاد این زخم ها بهترین و مهمترین درمان است که با مدیریت صحیح دیابت و مراقبت دقیق از پاها می تواند محقق شود. برای خواندن مطالب بیشتر در مورد مراقبت از زخم پای دیابتی توصیه می شود مقاله زخم پای دیابتی را مطالعه کنید.
قطع عضو یا آمپوتاسیون پا چیست؟
آمپوتاسیون پا عمل جراحی برای قطع کردن بخشی یا تمام پا است. پزشک تا جایی که امکان داشته باشد استخوان، پوست، رگ های خونی و بافت عصبی سالم را باقی می گذارد. بیشتر از ۸۰ درصد از قطع عضو ها با زخم پا شروع می شود. یک زخم التیام ناپذیر که معمولاً علت اصلی آن بیماری شریان محیطی دیابتی است و با آسیب مستقیم به اعصاب و عروق خونی توسط سطوح بالای قند خون تسریع میشود. این زخم باعث آسیب شدید به بافت ها و استخوان می شود، ممکن است در نهایت نیاز به جراحی آمپوتاسیون (قطع) انگشت پا یا بخشی از ساق و … داشته باشد.
بیماری شریان محیطی دیابت سه جز اصلی دارد که شامل:
۱- آرتریت و ترومبوز عروق کوچک
۲- نوروپاتی (احتمالاً علت ایسکمیک دارد)
۳- آترواسکلروز عروق بزرگ
در مجموع این سه عامل باعث ایجاد مشکلاتی در نواحی تحت فشار می شوند.
زخم پای دیابتی اغلب عمیق تر و بیشتر از سایر زخمهای پا عفونی میشود، که این نشان دهنده ایسکمی شدید عروق انتهایی و عفونت فرصت طلب است که میان افراد دیابتی بسیار رایج است.
عواملی مانند سن و طول مدت بیماری، خطر مرگ ناشی از عفونت کنترل نشده را افزایش می دهند. هنگامی که آسیب بافتی به شکل زخم ایجاد شود، هدف کارشناسان زخم حفظ بافت زنده است؛ اما دو تهدید اصلی در این وضعیت عفونت و ایسکمی هستند.
درجه بندی زخم پای دیابتی:
چندین روش طبقه بندی زخم پا پیشنهاد می شود، اما هیچ کدام مورد پذیرش جهانی نیست. طبقه بندی واگنر عمدتاً بر اساس عمق زخم است و از ۶ درجه تشکیل شده است. سیستم دانشگاه تگزاس زخم ها را براساس عمق درجه بندی می کند و بعد آنها را از لحاظ وجود یا عدم وجود عفونت و ایسکمی مرحلهبندی می کند. اما از آنجایی که نیاز به درمان سریع و مناسب تر وجود دارد، گروه کاری بین المللی پای دیابتی طبقهبندی PEDIS را پیشنهاد کرد که زخم را بر اساس ۵ ویژگی درجه بندی می کند شامل:
- پرفیوژن (تامین خونرسانی شریانی)
- وسعت
- عمق
- عفونت
- احساس
این مجموعه همچنین برای عفونت های پای دیابتی نیز یک طبقه بندی ۴ درجه ای در نظر گرفت.
- درجه یک: بدون عفونت
- عفونت درجه دو: عفونت خفیف فقط در بافت زیر جلدی
- درجه سه: عفونت متوسط با اریتم گسترده و عفونت بافت عمیق تر
- درجه چهار: عفونت شدید با پاسخ التهابی سیستمیک که نشان دهنده عفونت سیستمیک است.
علت آمپوتاسیون چیست؟
شایع ترین دلیل آمپوتاسیون گردش خون ضعیف به دلیل آسیب یا باریک شدن رگ های خونی می باشد، که به آن بیماری شریان محیطی می گویند. بدون جریان خون کافی سلول های بدن نمیتوانند اکسیژن و مواد مغذی مورد نیاز خود را از جریان خون دریافت کنند؛ در نتیجه بافت آسیب دیده شروع به ایسکمی میکند و ممکن است عفونت نیز ایجاد شود.
سایر دلایل قطع عضو شامل موارد زیر می باشد:
- جراحت شدید (مثلاً در سوختگی یا تصادف با وسایل نقلیه)
- تومور سرطانی در استخوان، ماهیچه و یا اندام
- عفونت جدی که با آنتی بیوتیک ها و درمان های دیگر رفع نشود
- ضخیم شدن بافت عصبی که نوروما نامیده می شود
- سرمازدگی
عوامل خطر آمپوتاسیون ناشی از زخم پای دیابتی:
- هیپرگلیسمی
- جنسیت مذکر
- استعمال سیگار
- نوروپاتی محیطی (آسیب عصبی در پا)
- پینه یا میخچه
- استئومیلیت
- گانگرن
- شاخص توده بدنی (BMI) پایین
- بدشکلی های پا
- گردش خون ضعیف در اندام ها (بیماری های شریان محیطی) و ایسکمی
- سابقه قبلی زخم پا
- آمپوتاسیون سایر اعضای بدن گذشته
- گلبول سفید بیشتر از ۱۲×۱۰⁹ سلول در لیتر
- اختلالات بینایی
- بیماری های کلیوی
علائم خطر آمپوتانسیون چه چیز هایی هستند؟
علائم و نشانه هایی که به محض ایجاد باید به پزشک مراجعه کنید:
- ناخن های فرورفته در پا
- تاول
- زگیل های کف پا (برجستگی های رنگی گوشتی با لکه های تیره)
- زخم باز یا خونریزی
- تورم یا ادم
- قرمزی (اگزما)
- گرما در بخشی از پا
- درد (البته اگر آسیب عصبی ایجاد شود، ممکن است چیزی احساس نکنید)
- تغییر رنگ پوست
- بوی بد
- ایجاد زخم هایی که بیش از یک تا دو هفته از زمان ایجاد آن ها گذشته و بهبود پیدا نمی کنند.
- زخم هایی بزرگتر از ۲ سانتی متر
- زخم هایی عمیق که استخوان در آن ها مشخص است.
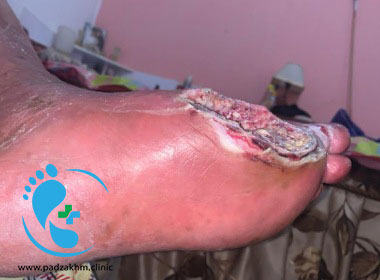
روش قطع عضو چگونه است؟
معمولا روش قطع عضو بسته به نوع جراحی، عوارض، اندامی که باید قطع شود و سلامت عمومی بیمار متفاوت می باشد. فرد نیاز به بستری در بیمارستان به مدت ۵-۱۴ روز یا بیشتر دارد. آمپوتاسیون با بیهوشی عمومی، با بی حسی نخاعی یا اپیدورال که بدن را از کمر به پایین بی حس می کنند، انجام می شود. هنگام انجام قطع عضو جراح تمام بافت های آسیب دیده را برمی دارد و تا آنجا که ممکن است بافت سالم را باقی می گذارد.
پزشک از چندین روش برای تعیین محل برش استفاده کند شامل:
- بررسی نبض نزدیک به جایی که جراح قصد قطع آن را دارد.
- مقایسه دمای پوست اندام آسیبدیده و دمای اندام سالم
- گشتن به دنبال ناحیه ای که پوست قرمز شده است.
- بررسی اینکه آیا پوست نزدیک محلی که جراح در نظر دارد برش دهد، هنوز به لمس حساس است یا خیر
نحوه انجام آمپوتاسیون چگونه است؟
جراح بافت بیمار و هر استخوان خرد شده را برمیدارد و نواحی ناهموار استخوان صاف می شود. رگ های خونی و اعصاب را می بندد. ماهیچه ها را برش و شکل می دهد تا استامپ یا انتهای اندام بتواند یک اندام مصنوعی (پروتز) به آن متصل شود.
اگر بلافاصله زخم را با دوختن فلپ های پوست ببندد، به آن آمپوتاسیون بسته گفته می شود. گاها نیاز به برداشت بافت اضافی است، که محل را برای چند روز باز می گذارند. معمولا یک یا چند لوله درناژ زیر پوست قرار می دهدند تا مایع اضافی تخلیه شود. سپس تیم جراحی یک پانسمان استریل را روی زخم می گذارد و یک جوراب ساق بلند روی محل قرار می دهد تا لولههای درناژ و بانداژ ها را نگه دارد. بانداژ معمولاً باید چند روز در جای خود بماند، تا از ایجاد عفونت جلوگیری کند. گاها پزشک اندام را در حالت کشش قرار می دهد که در آن از یک دستگاه فیکساتور و یا یک آتل استفاده می کند. این جراحی حدوداً ۳۰ تا ۶۰ دقیقه طول می کشد.
مراقبت های روز جراحی آمپوتانسیون چیست؟
- در مورد ناشتایی باید از پرستار خود سوال کنید.
- در رابطه با مصرف داروهای خود در روز جراحی حتماً با پزشک صحبت کنید
- دستورالعمل های پزشک در مورد زمان حمام کردن قبل از جراحی را دنبال کنید
- از لوسیون، عطر، دئودرانت یا لاک ناخن در روز جراحی استفاده نکنید
- خودتان محل جراحی را شیو نکنید
- تمام جواهرات و پیرسینگ ها و لنزهای تماسی را خارج کنید
- لباس های گشاد بپوشید زیرا بانداژ بزرگ در محل قطع عضو داشته باشید.
مراقبت های پس از جراحی آمپوتاسیون:
پس از جراحی چند روز در بیمارستان تحت نظر خواهید بود. ممکن است ۴-۸ هفته طول بکشد تا زخم به طور کامل خوب شود. معمولاً در بخش اکسیژن از طریق ماسک و مایعات به شکل انفوزیون برای شما تجویز می شود. یک لوله کوچک انعطاف پذیر (سوند ادراری) در حین جراحی برای تخلیه ادرار در مثانه شما قرار داده شود تا در چند روز اول پس از جراحی نیازی به بلند شدن برای دستشویی نداشته باشید.
احتمالا محل عمل دردناک باشد؛ بنابراین در صورت نیاز پزشک به شما مسکن می دهد. از یک لوله کوچک برای رساندن بی حس کننده موضعی به اعصاب استامپ استفاده می شود تا به کاهش درد شما کمک کند. اگر بیمار با درد فانتوم (احساس درد در اندام قطع شده) یا اندوه از دست رفته مشکل داشته باشد پزشک در صورت لزوم دارو و یا مشاوره (روانپزشک ) تجویز می کند.
ممکن است بلافاصله پس از جراحی متوجه شوید حرکات روده شما منظم نیست؛ این مسئله شایع است؛ از زور زدن بپرهیزید و هر روز یک مکمل فیبر استفاده کنید. اگر بعد از چند روز همچنان یبوست داشتید با پزشک خود در مورد مصرف یک مولین خفیف مشورت کنید. از پزشک خود در مورد مصرف مجدد داروهای قبلی و دستورالعمل استفاده از داروهای جدید (خصوصا ضد انعقاد ها) سوال کنید. اگر پزشک آنتی بیوتیکی برای شما تجویز می کند، آن را طبق دستور مصرف کنید و تنها به این خاطر که احساس بهتری دارید، مصرف آن را قطع نکنید؛ زیرا دوره مصرف آنتی بیوتیک باید کامل طی شود تا اثر لازم را بگذارد.
علاوه بر پزشک جراح سایر متخصصان پزشکی درگیر برنامه های درمانی شما خواهند شد:
- یک متخصص غدد برای درمان دیابت و سایر اختلالات مرتبط با هورمون.
- یک فیزیوتراپیست که تمریناتی را برای جلوگیری از لخته خون و بهبود جریان خون شما در دوران نقاهت در بیمارستان آموزش می دهد. به شما کمک می کند تا قدرت، تعادل و هماهنگی خود را افزایش دهید؛ همچنین آموزش می دهد که چگونه از یک اندام مصنوعی (پروتز)، ویلچر یا سایر وسایل برای بهبود وضعیت حرکتی خود استفاده کنید. معمولاً بلافاصله پس از جراحی، فیزیوتراپی با تمرینات کششی ملایم شروع می شود و تمرین با اندام مصنوعی حدود ۱۰ تا ۱۴ روز بعد از جراحی آغاز می شود.
- یک کاردرمانگر برای بهبود مهارت های روزمره
- روانشناس یا روانپزشک که به شما کمک می کند تا احساسات یا انتظارات مرتبط با قطع عضو یا مقابله با واکنش افراد دیگر را برطرف کنید. و تصویر ذهنی خود را اصلاح و با شرایط جدید سازگاری پیدا کنید. همچنین صحبت با خانواده، دوستان و متخصصان در مورد ناامیدی ها و احساسات خود بخش مهمی از بهبودی است. شاید حتی صحبت با فردی که قبلاً قطع عضو شده بتواند به شما کمک کند.
- یک مددکار اجتماعی که میتواند در دسترسی به خدمات و برنامهریزی برای تغییرات مراقبت به شما کمک کند.
پیشگیری از آمپوتاسیون پای دیابتی:
جراح عروق کیتلین هیکس نویسنده در یک مطالعه میگوید، احتمالا به دلیل عدم مراقبت های پیشگیرانه خوب در افراد دیابتی میزان قطع عضو ناشی از زخم پای دیابتی بالاست و تنها راه برای جلوگیری از آن معاینه منظم پا، کنترل مناسب قندخون و یادگیری الگوهای راه رفتن جدید برای جلوگیری از ایجاد فشار است. حتی پس از قطع عضو مهم است که برنامه درمان دیابت خود را دنبال کنید. افرادی که یک قطع عضو داشتهاند در معرض خطر بیشتری برای داشتن قطع عضو دیگر هستند.
راه های پیشگیری از آمپوتانسیون:
- کنترل قند خون با استفاده از یک رژیم غذایی سالم، ورزش منظم، نظارت بر قند خون و پیروی از یک رژیم دارویی مناسب
- عدم استفاده از دخانیات زیرا باعث اختلال در گردش خون و کاهش میزان اکسیژن خون و در نتیجه پرفیوژن بافتی می شود.
- کاهش وزن
- معاینه روزانه پا از نظر تاول، بریدگی، ترک، زخم، قرمزی، حساسیت یا تورم
- معاینه دورهای و منظم پا توسط پزشک متخصص پا برای بررسی علائم اولیه آسیب عصبی، گردش خون ضعیف یا سایر مشکلات پا حداقل یک بار در سال
- پینه یا سایر ضایعات پا را خودتان خارج نکنید. برای جلوگیری از آسیب پوست از سوهان ناخن، ناخن گیر یا قیچی روی پینه، میخچه، بونیون یا زگیل استفاده نکنید. از پاک کننده های شیمیایی زگیل استفاده نکنید و برای برداشتن هر یک از این ضایعات به پزشک یا متخصص پا مراجعه کنید.
- از بین بردن پینه ( از سنگ پا برای مالش آرام پوست جایی که به راحتی پینه ایجاد میشود استفاده کنید)
- استفاده از آنتی بیوتیک های مناسب در صورت وجود عفونت در زخم پا
سایر روش های مراقبتی از پا و پیشگیری از آمپوتانسیون:
- مرطوب کردن روزانه پا ( حتماً پاهای خود را روزانه در آب ولرم نه داغ بشویید. و آن را (بخصوص بین انگشتان) خشک کنید.
- پودر تالک یا نشاسته ذرت بین انگشتان پا بپاشید تا پوست خشک بماند و از کرم یا لوسیون مرطوب کننده در قسمت بالا و پایین پای خود استفاده کنید تا آن را نرم نگه دارید.
- از بطری های آب گرم یا بخاری در نزدیکی پای خود استفاده نکنید، زیرا احتمال سوختگی وجود دارد.
- کوتاهی منظم ناخن پا به شکل صاف برای جلوگیری فرو رفتن ناخن در گوشت
- استفاده از کفش مناسب که برای پاشنه، قوس پا و ساق پا پشتیبانی و بالشتک ایجاد می کنند و از پوشیدن کفش های تنگ و پاشنه بلند یا کفش های باریکی که انگشتان پا را تحت فشار قرار می دهند خودداری کنید.
- اگر یک پای شما از پای دیگر بزرگتر است کفش هایی با سایز بزرگتر بخرید. همچنین پزشک کفش هایی با طراحی خاص (کفش ارتوپدی) توصیه می کند، که دقیقاً با شکل پاهای شما مطابقت داشته باشد و وزن را به طور یکنواخت روی آن ها توزیع کند
- برای جلوگیری از آسیب به پای خود حتی در اطراف خانه نیز با پای برهنه راه نروید.
- جوراب تمیز و خشک و از جنس الیاف بپوشید که عرق را از پوست شما دور کند (نه نایلون)
- شما باید جوراب هایی با نوارهای کشی تنگ که گردش خون را کاهش می دهند بپرهیزید یا جوراب با درز هایی که می توانند پوست را تحریک کنند خودداری کنید.
نکته مهم برای پیشگیری:
هیپرگلیسمی با بی حسی در پا و تولید کمتر عرق و روغن هایی که پاها را روان می کنند همراه است و باعث افزایش فشار روی پوست، مفاصل و استخوان های پا میشود، که آن ها به نوبه خود باعث ایجاد درد، قرمزی، ادم و زخم پای دیابتی می شوند. بنابراین چک روزانه پا بسیار مهم است.
چه زمانی باید به پزشک مراجعه کنیم؟
هر زمان که فکر میکنید ممکن است به مراقبت اضطراری نیاز داشته باشید. مثلا:
- زمانی که فرد بیهوش شود
- درد ناگهانی قفسه سینه، تنگی نفس یا سرفه خونی ایجاد شود
- دردی که پس از مصرف داروهای مسکن بهتر نمی شود
- بخیه ها شل شده یا برش کاملاً باز شود
- علائم لخته خون در پای فرد دیده شود
- درد در ساق پا، پشت زانو، ران یا کشاله ران وجود داشته باشد
- ادم و اگزما و علائم عفونت ایجاد شود
- خونریزی فعال وجود داشته باشد
پیگیری ادامه درمان در خانه:
چند هفته پس از ترخیص از بیمارستان در یک قرار ملاقات باید با درمانگران در مورد نحوه مراقبت در خانه و نیاز یا عدم نیاز به کمک، حمایت و تجهیزات اضافی مانند پروتز صحبت کنید.
پروتز یا اندام مصنوعی برای همه افرادی که آمپوتانسیون شدند مناسب نیست؛ زیرا نیاز به یک دوره فیزیوتراپی و توانبخشی طولانی دارد. به همین دلیل است که افراد ضعیف یا افرادی که بیماری های جدی مانند بیماری قلبی دارند کاندید مناسبی برای پروتز نیستند. اگر قادر به داشتن اندام مصنوعی هستید نوع پروتزی که برای شما توصیه می شود به موارد زیر بستگی دارد:
- نوع قطع عضوی که داشتید
- میزان قدرت عضلانی در بخش باقیمانده از اندام
- سلامت عمومی شما
- وظایفی که انتظار میرود اندام مصنوعی انجام دهد
- این که آیا میخواهید اندام تا حد امکان واقعی به نظر برسد یا بیشتر عملکرد آن برای شما اهمیت دارد
عوارض آمپوتاسیون پای دیابتی چیست؟
- مشکلات قلبی مانند حمله قلبی و ترومبوز ورید عمقی (DVT)
- کندی بهبود زخم
- عفونت زخم
- پنومونی
- درد استامپ و فانتوم
- نوروما
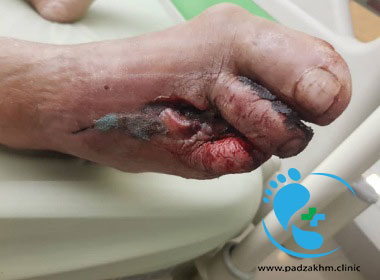
جمع بندی
زخم پای دیابتی معمولا بدتر می شود و تا جایی عملکرد اندام را مختل و عفونت می کند که چاره ای جز آمپوتانسیون نمی ماند. فردی که پا و یا اندام دیگری از بدن دچار قطع عضو است، معمولا دچار کاهش عملکرد در جامعه و خانه و محیط کار می شود. محل آمپوتانسیون ممکن است دچار عفونت زخم جراحی و بدتر شدن زخم و یا جوش نخوردن بخیه ها شود، بنابراین مراقبت از محل آمپوتانسیون نیازمند مهارت و دانش می باشد.
کلینیک پادزخم با دارا بودن جدید ترین متد روز و انواع پانسمان های نوین به همراه کادر کارشناس زخم مجرب همواره آماده خدمت به شما عزیزان می باشد. لطفا در سورت در خواست وقت مشاوره رایگان با کارشناسان ما تماس بگیرید.
شماره تماس با ما و مشاوره واتساپ : 09364093277–09129583284

خدا خیرتون بده
دکتر پدرم میخاست انگشتای پاشو قطع کنه
شما نذاشتین قطع بشه و کامل درمان کردین
ما بعد چند وقت بردیم پیش دکترش تعجب کرد
هر روز دعاتون میکنیم
خدمت به شما رسالت ماست
بزرگوارید.انجام وظیفه بوده است.امیدوارم همیشه صحیح و سالم باشند
خواهش میکنم امیدوارم همیشه صحیح و سالم باشند